Les fondamentaux – Chapitre 22 – Imagerie ostéoarticulaire
G. Bierry et E. Rust
Plan du chapitre
- Connaître les principaux avantages, limites et indications des examens d’imagerie
- Reconnaître les principales anomalies en imagerie
Objectifs
- Connaître les avantages, limites et principales indications :
- des radiographies ;
- de la TDM ;
- de l’IRM ;
- de l’échographie ;
- de la scintigraphie et de la tomoscintigraphie ;
- de la TEP.
- Savoir reconnaître :
- une fracture/une luxation ;
- une anomalie de l’interligne/cavité articulaire ;
- un syndrome tumoral ;
- une augmentation/diminution de densité en radiographie/TDM ;
- une anomalie de l’os médullaire.
Connaître les principaux avantages, limites et indications des examens d’imagerie
Radiographies : principales indications, aspects normaux et pathologiques
Indications des radiographies en pathologie ostéoarticulaire
Les radiographies sont indiquées en première intention dans toutes les affections de l’appareil locomoteur. Une exception notable est cependant le patient polytraumatisé pour lequel une TDM sera réalisée en première intention.
Aspects normaux
Les os sont limités par l’os cortical qui apparaît d’un blanc très dense en radiographie (comme en TDM).
La cavité médullaire est remplie par les travées de l’os spongieux (trabéculaire), servant de support à la moelle hématopoïétique : sa densité est inférieure à celle de l’os cortical. Chez le patient non ostéoporotique, les travées sont généralement clairement discernables.
Les tissus musculosquelettiques non calcifiés (muscles, tendons, ligaments, cartilages, ménisques) ne sont pas discernables les uns des autres en radiographie ; ils présentent tous un aspect gris intermédiaire (ou tonalité hydrique) (figure 22.1).
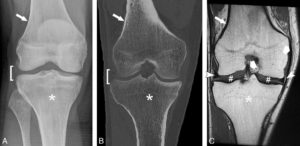
Aspect comparatif d’une articulation (genou) en radiographie (A), coupe frontale TDM (B) et coupe frontale IRM en pondération T1 (C).
L’os cortical (flèche blanche) apparaît blanc en radiographie et TDM mais noir en IRM. La moelle osseuse (astérisque) est analysable en IRM. En radiographie et TDM, c’est l’os spongieux « trabéculaire » qui est analysable. Seule la hauteur de l’interligne articulaire (crochet) est analysable en TDM et en radiographie. En revanche, l’IRM permet d’analyser les ménisques (têtes de flèche), les ligaments (flèches larges) et les cartilages (#).
Anomalies osseuses
Les modifications des os détectables par les radiographies sont de trois types :
- de position : luxation ;
- de forme : fracture (figure 22.2), tumeur ;
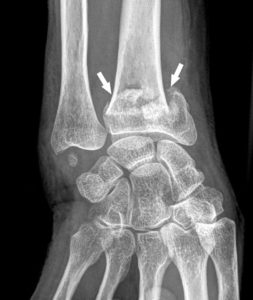
Radiographie de face du poignet droit montrant une fracture de l’extrémité distale du radius (flèches).
- de densité : augmentation (ostéocondensation/sclérose) ou diminution (déminéralisation/ostéolyse).
Les radiographies sont parfaitement adaptées pour reconnaître des modifications des formes et contours des os (tumeurs, fractures) ou des modifications de rapport entre les os (luxations), car le contraste entre les os et les tissus adjacents (muscles, tendons, graisse) est suffisant.
Les radiographies sont également très efficaces pour détecter une augmentation de densité osseuse ; par exemple :
- condensation de l’os sous-chondral (c’est-à-dire sous le cartilage articulaire) dans l’arthrose ;
- cal fracturaire ;
- tumeur formant de l’os ;
- dysplasie osseuse condensante.
Les radiographies sont en revanche moins performantes pour détecter une diminution de la densité osseuse ; on estime que les anomalies ne sont visibles que quand 40 % de la charge calcique a disparu.
Anomalies des tissus musculosquelettiques non calcifiés (tendons, ligaments, muscles, ménisques)
Les radiographies ne permettent pas de montrer directement des anomalies des tissus musculosquelettiques non osseux (cartilage, tendons, ligaments, muscles) (voir figure 22.1).
Par exemple, une rupture ligamentaire est impossible à voir directement en radiographie : l’œdème lésionnel ayant la même densité que le tissu lésé (hydrique/hydrique), il n’existe pas de contraste radiologique permettant de les différencier.
Deux anomalies sont en revanche détectables :
- une calcification ou une ossification des parties molles (contraste « calcique » versus « hydrique ») ;
- un épaississement des tissus mous ayant une interface avec de l’air (gonflement d’une articulation après entorse par exemple) (contraste hydrique/aérique) ou la graisse sous-cutanée (contraste hydrique/graisseux).
Cas particulier du cartilage
Le cartilage est un tissu de tonalité hydrique évalué en routine de façon indirecte en radiographie. Le cartilage recouvre les surfaces articulaires des os et est donc responsable de l’épaisseur de l’interligne articulaire (l’espace entre les os).
Quand le cartilage est endommagé, comme dans l’arthrose, il s’amincit, et l’épaisseur de l’interligne diminue (on parle de « pincement » de l’interligne). L’atteinte du cartilage peut ainsi être évaluée indirectement par l’étude de l’épaisseur de l’interligne. Attention, néanmoins, il faut que la destruction du cartilage soit déjà avancée pour voir un pincement significatif, et les radiographies restent donc relativement peu sensibles pour son analyse.
TDM : principales indications et analyse séméiologique
Indications
La TDM peut être indiquée en pathologie ostéoarticulaire, notamment en traumatologie, lorsqu’un bilan plus précis que les radiographies est nécessaire (préopératoire par exemple) (figure 22.3) ; en pathologie infectieuse ou tumorale pour préciser une atteinte de l’os cortical ou trabéculaire.
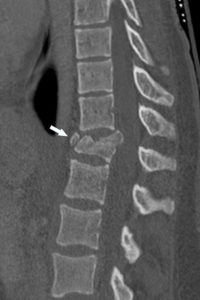
TDM (reconstruction sagittale en fenêtre osseuse) montrant une fracture du corps vertébral de T12 (flèche).
Analyse des tissus
Comme la base physique est la même, la séméiologie en TDM est identique à celle des radiographies : on distingue des anomalies condensantes et des anomalies déminéralisantes ou lytiques.
IRM : principales indications, aspects normaux et pathologiques
Généralités
À l’opposé des radiographies et de la TDM, l’IRM est capable de discriminer des tissus « hydriques » dès lors qu’ils présentent des T1 et T2 suffisamment différents. En raison de ces temps T1 et T2 très différents, l’IRM est l’examen d’imagerie le plus performant pour l’analyse des tissus musculosquelettiques.
Aspects normaux
L’os cortical est pauvre en protons et surtout il est constitué de cristaux ce qui lui confère un temps de relaxation T2 extrêmement court. Il apparaît donc noir en T1 et en T2.
La moelle osseuse est principalement graisseuse ; la médullaire est donc en hypersignal T1 et en iso-/hypersignal en T2. Les travées osseuses (os trabéculaire) sont peu visibles (en hyposignal sur toutes les séquences).
Les tendons, les ligaments et les ménisques sont en hyposignal T1 et T2 ; ils sont clairement analysables car discernables des autres structures environnantes.
Les muscles très hydratés présentent, en revanche, un signal intermédiaire (plus ou moins gris) en T1 et T2. Ils sont ainsi faciles à distinguer des tendons et ligaments.
Le cartilage articulaire, très hydraté lui aussi, se traduit également par une couche de signal gris intermédiaire recouvrant l’épiphyse.
Indications
Les indications de l’IRM en pathologie ostéoarticulaire sont vastes, avec une supériorité par rapport aux autres modalités pour l’analyse :
- de l’os médullaire : recherche d’œdème ou d’infiltration tumorale ;
- des muscles : recherche de traumatisme, de tumeur, d’infection, etc. ;
- des tendons, ménisques, ligaments : recherche de rupture, de fissure.
Analyse
Les processus pathologiques, quelle que soit leur nature (infection, tumeur, traumatisme, dégénératif, ischémique, inflammatoire), s’accompagnent souvent d’un œdème qui modifie le signal IRM des tissus atteints ; ils apparaissent alors en hyposignal T1 et hypersignal T2. Cependant, certaines modifications structurelles de l’os, en particulier cortical, sont analysables uniquement en radiographie, ce qui explique qu’une radiographie reste indispensable avant une IRM.
Échographie
Généralités
L’échographie est fondée sur l’émission et la réception d’ondes ultrasonores. Elle renseigne sur l’échogénicité du tissu étudié. Son application en imagerie ostéoarticulaire est limitée à l’exploration des structures superficielles, et elle est particulièrement efficace pour la détection d’un épanchement intra-articulaire.
Aspects normaux
Les tissus étudiés en échographie sont décrits comme :
- hyperéchogènes (blancs) ;
- hypoéchogènes ou anéchogènes (noirs, équivalents à l’eau) ;
- isoéchogènes (gris).
Les muscles sont globalement isoéchogènes. Les tendons et ligaments sont hyperéchogènes, avec un aspect fibrillaire. Les os ne peuvent être analysés que pour leur surface corticale qui est hyperéchogène avec un cône d’ombre postérieur du fait du caractère très réfléchissant de l’interface os-tissus mous. Les liquides, notamment articulaires, sont anéchogènes.
Indications
Les principales indications de l’échographie pour l’appareil locomoteur sont la recherche :
- d’épanchements intra-articulaires ;
- de lésions ligamentaires ou tendineuses ;
- de lésions musculaires ;
- de tumeurs des tissus mous.
Analyse
Un épanchement intra-articulaire est relativement facile à détecter par la mise en évidence du liquide anéchogène (donc noir) dans la cavité articulaire.
Les lésions musculaires, tendineuses ou ligamentaires peuvent se manifester comme des interruptions de la continuité des fibres et/ou des zones hypoéchogènes ou hétérogènes correspondant à des zones hémorragiques ou d’œdème (donc d’eau) locales.
Scintigraphie osseuse : avantages, limites et principales indications
Généralités, avantages et limites
Le squelette est un tissu vivant en remodelage permanent avec un équilibre entre activité ostéoblastique (accrétion) et ostéoclastique (résorption). En cas d’agression (fracture, métastase, infection, etc.), l’os réagit de manière univoque en augmentant sa perfusion (pour multiplier les échanges) et son remodelage osseux.
Grâce à l’injection au patient par voie veineuse d’un médicament radiopharmaceutique (MRP) à tropisme osseux (bisphosphonates marqués au 99mTc émetteurs de rayons γ et intégrés à l’os lors du processus d’accrétion), la scintigraphie permet la réalisation d’une cartographie fonctionnelle de l’activité ostéoblastique du corps entier.
Les images sont généralement acquises sur une gamma-caméra 2 à 4 heures après injection du MRP, délai nécessaire pour que celui-ci se fixe au squelette. Des images précoces sont parfois également réalisées ; le MRP est alors encore dans les compartiments vasculaire et interstitiel, ce qui permet de donner une information inflammatoire. Le MRP non fixé à l’os est éliminé par les urines.
Désormais, les gamma-caméras sont couplées à la TDM (gamma-caméras hybrides) et réalisent non seulement des images de scintigraphie planaires, mais également des acquisitions volumiques tridimensionnelles (tomographie d’émission monophotonique [TEMP]) et qui sont couplées à une TDM de repérage (figure 22.4). Ces images TEMP-TDM (SPECT-CT en anglais) permettent de s’affranchir des contraintes de superposition en permettant de localiser très précisément les hyperfixations osseuses. De plus, les anomalies de fixation peuvent être confrontées au contexte anatomique et aux données TDM, afin d’augmenter la spécificité. Il est ainsi possible, par exemple, de différencier, au sein d’une scintigraphie osseuse, les hyperfixations articulaires liées à des processus arthrosiques bénins actifs de processus pathologiques.
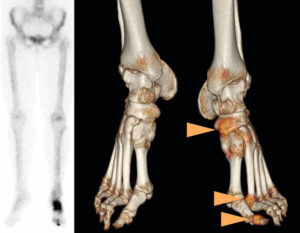
Scintigraphie et tomoscintigraphie osseuse fusionnée avec une TDM en 3D montrant des fissures multifocales (flèches) du pied gauche chez une patiente ostéoporotique.
La reconstruction 3D (B) permet une meilleure évaluation anatomique que le cliché planaire (A). L’acquisition hybride avec TDM permet de plus la recherche d’anomalies morphologiques associées aux hyperfixations.
Le principal avantage de la scintigraphie est sa sensibilité très élevée : presque toute agression augmente l’activité ostéoblastique et induit une hyperfixation. On fait l’image de la réaction et non pas de la lésion. Cette hyperfixation peut être focale (par exemple fissure), régionale (par exemple algodystrophie, infection), multifocale (par exemple métastases), ou générale (par exemple ostéopathie métabolique).
En outre, la scintigraphie montre parfois des processus osseux sans traduction radiographique (par exemple fissure, métastase infraradiologique) ; elle est aussi très utile quand l’évaluation radiologique est délicate (par exemple prothèses articulaires, arthrodèse rachidienne).
La principale limite de la scintigraphie est sa spécificité limitée. L’évaluation du remodelage osseux fourni par la scintigraphie est une information en tant que telle peu spécifique. De nombreux processus osseux sont susceptibles d’augmenter l’activité ostéoblastique et peuvent donc se manifester par une hyperfixation à la scintigraphie. Cette limite est toutefois fortement réduite par le couplage à la TDM dans le cadre de la TEMP-TDM.
L’augmentation de l’activité ostéoblastique ne permet intrinsèquement pas de distinguer un processus tumoral malin d’une atteinte bénigne (par exemple un tassement vertébral récent équivaut à une fracture et apparaîtra intensément hyperfixant en scintigraphie osseuse, qu’il soit de nature bénigne ostéoporotique ou maligne métastatique).
Certaines affections osseuses pourtant agressives n’induisent pas d’activité ostéoblastique et donc pas d’hyperfixation scintigraphique. Il s’agit par exemple de certaines métastases osseuses strictement ostéolytiques et rapidement progressives, ou des localisations de myélome.
On retiendra également comme limite de la scintigraphie la dose délivrée au patient, supérieure à celle des radiographies.
Aspect normal
La fixation du MRP sur le squelette doit être homogène et symétrique. L’interprétation doit cependant prendre en compte des altérations banales liées à l’âge (foyers arthrosiques hyperfixants chez le sujet âgé). Il existe une visualisation normale des reins, de la vessie et parfois même des uretères compte tenu de l’élimination urinaire du MRP. Chez l’enfant, il existe une hyperfixation physiologique des cartilages de conjugaison (régions métaphysaires), car ils sont hypervascularisés et surtout possèdent une activité ostéoblastique intense du fait de la croissance (voir chapitre 31).
Indications
Les indications sont les suivantes :
- exploration d’un syndrome douloureux local, généralement après un premier bilan d’imagerie incomplètement conclusif (par exemple mise en évidence d’une atteinte microtraumatique, d’une ostéonécrose, d’une algodystrophie) ;
- exploration d’un syndrome douloureux général inexpliqué (par exemple atteinte rhumatismale inflammatoire) ;
- évaluation du squelette appareillé (par exemple prothèse articulaire douloureuse, arthrodèse rachidienne douloureuse – figure 22.5) ;
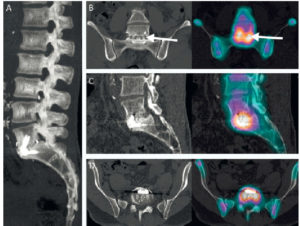
TEMP-TDM explorant une arthrodèse intersomatique L5-S1 implantée 2 ans auparavant chez un patient de 54 ans décrivant une lombalgie progressivement récurrente.
A. TDM couplée en vue sagittale MIP. B, C, D. Vues TDM et TEMP-TDM en coupes frontales, sagittales, axiales. L’examen retrouve des solutions de continuité intensément hyperfixantes (flèches) des trabéculations intersomatiques (greffes) situées au sein de la cage, en faveur d’une pseudarthrodèse.
- bilan d’extension initial et suivi d’un cancer ostéophile condensant où la scintigraphie osseuse est souvent réalisée en première intention en raison de sa sensibilité élevée ;
- recherche d’un processus septique (par exemple ostéomyélite) ;
- recherche et évaluation de tumeurs osseuses bénignes (par exemple ostéome ostéoïde, dysplasie fibreuse) et de tumeurs malignes de lignée osseuse (ostéosarcome) ;
- exploration de désordres métaboliques osseux (par exemple ostéopathie métabolique, maladie de Paget).
La scintigraphie osseuse permet également l’évaluation d’une anomalie osseuse déjà connue :
- détermination du caractère ancien ou récent d’une lésion osseuse (par exemple identification de l’atteinte la plus récente chez un patient algique présentant des tassements vertébraux étagés) ;
- détermination du caractère métaboliquement actif ou non d’une lésion osseuse (par exemple découverte d’une ostéocondensation chez un patient aux antécédents oncologiques, doute sur un ostéome ostéoïde).
Principes d’interprétation de la tomoscintigraphie couplée à la TDM
L’interprétation repose sur l’identification de toutes les anomalies de fixation qu’il convient alors d’expliciter en fonction de la topographie (par exemple articulaire, en pleine pièce osseuse, trajet linéaire fracturaire ?, etc.) et des données de la TDM de repérage (par exemple anomalie de la trame osseuse congruente aux anomalies de fixation ? Diagnostic alternatif à celui de métastase débutante ?)
TEP au 18F-FDG
La TEP au 18F-FDG, qui explore le métabolisme glucidique, permet de mettre en évidence des processus osseux pathologiques, notamment en oncologie : contingents tumoraux hypermétaboliques infiltrant le squelette tels que les métastases osseuses de type ostéolytique ou mixte, et les infiltrations ostéomédullaires (comme le myélome).
Elle est par ailleurs plus performante que la scintigraphie osseuse dans l’évaluation de certaines tumeurs osseuses non ostéoïdes, notamment le sarcome d’Ewing.
Autres tomographies par émission de positons (TEP-TDM)
Il est également possible de déceler des métastases osseuses en TEP-TDM avec des radiotraceurs spécifiques de certains phénotypes tumoraux. On mentionnera notamment les carcinomes prostatiques avec les TEP-TDM à la fluorocholine et au PSMA, et les tumeurs endocrines avec les TEP-TDM à la FDOPA et aux récepteurs à la somatostatine.
Reconnaître les principales anomalies en imagerie
Fractures et luxations
Les fractures sont des interruptions de la continuité (« solutions de continuité ») de l’os. Elles concernent généralement l’os cortical et l’os spongieux (trabéculaire), mais peuvent également n’atteindre que l’os trabéculaire.
Une fracture se traduit par une interruption du contour de l’os, avec un déplacement possible des fragments l’un par rapport à l’autre. Si la fracture est uniquement trabéculaire, le contour n’est pas modifié.
Les radiographies sont généralement suffisantes pour mettre en évidence les fractures, avec la réalisation systématique de deux clichés orthogonaux (par exemple face et profil) pour limiter les superpositions. Néanmoins, dans certains cas, une TDM complémentaire peut être indiquée (fractures difficiles à analyser sur les radiographies, fractures complexes, etc.).
Les fractures n’atteignant que l’os spongieux ne sont en général détectables qu’en IRM ou en scintigraphie.
Les luxations sont des pertes permanentes de la relation normale des os dans une articulation ; les radiographies sont en général suffisantes pour le diagnostic initial (figure 22.6).
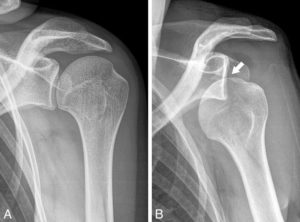
Radiographies de face de l’épaule gauche.
A. Épaule normale : les rapports de l’articulation gléno-humérale sont normaux. B. Luxation scapulo-humérale avec perte des rapports anatomiques normaux (flèche).
Cavité et interligne articulaires
Une articulation réunit des surfaces articulaires osseuses par une capsule et délimite ainsi une cavité articulaire.
La distance entre les os dans une articulation s’appelle l’interligne articulaire correspondant dans l’immense majorité des cas à l’épaisseur du cartilage recouvrant les épiphyses (surfaces articulaires osseuses).
Cet interligne peut s’amincir en cas de lésion cartilagineuse comme dans l’arthrose ; on parle alors de pincement articulaire (figure 22.7).
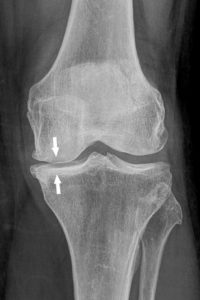
Radiographie de face du genou gauche montrant un pincement de l’interligne fémorotibial médial (flèches) dans le cadre d’une arthrose.
Noter la condensation sous-chondrale associée.
Le volume de la cavité articulaire peut augmenter en cas d’épanchement intra-articulaire, bien visible en échographie (liquide noir anéchogène) (figure 22.8), en TDM (liquide hypo- ou isodense), ou IRM (liquide hyperintense en T2). Il est parfois plus difficile à mettre en évidence en radiographie.
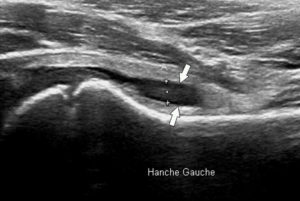
Échographie de la hanche d’un enfant en coupe longitudinale présentant une boiterie montrant un épanchement anéchogène (flèches) dans le cadre d’une synovite.
Syndrome tumoral
Une tumeur osseuse peut se développer aussi bien dans l’os cortical que dans l’os médullaire, voire dans le périoste. Elle peut ainsi naître dans une de ces parties et envahir les autres.
Si la tumeur reste dans l’os médullaire, aucune modification de taille et de contour (défini par l’os cortical) ne sera visible en radiographie. Une tumeur osseuse suffisamment grande déforme les contours de l’os, réalisant un syndrome tumoral. Les modifications de contours peuvent être soit une expansion osseuse, soit une destruction (ou ostéolyse) (figure 22.9). Les tumeurs intramédullaires sont explorées par IRM.
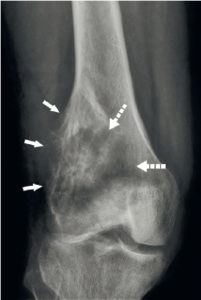
Radiographie de face du genou montrant un processus tumoral (ostéosarcome) déformant les contours du fémur (flèches) et avec une plage d’ostéolyse (flèches pointillées).
Augmentation de densité radiologique
La densité radiologique peut être augmentée dans les os (ostéocondensation), ou dans les tissus non ossifiés (muscles, tendons, ligaments, etc.).
Dans les os, l’augmentation de la densité est soit :
- un mécanisme de défense de l’os face à un processus peu agressif :
- arthrose avec condensation des surfaces articulaires (figure 22.10),
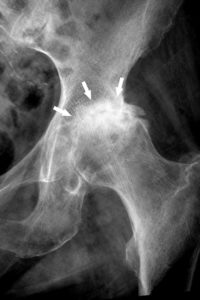
Radiographie de hanche gauche de face montrant une condensation de l’os sous-chondral (flèches) de part et d’autre de l’interligne coxofémoral pincé dans le cadre d’une arthrose coxofémorale.
- tumeur bénigne à croissance lente avec réaction condensante de l’os adjacent ;
- une production osseuse par une tumeur de lignée osseuse (ostéosarcome par exemple) ;
- une anomalie développementale ;
- une intoxication (fluor par exemple).
Toute augmentation de la densité osseuse est liée à une activité ostéoblastique dont la scintigraphie osseuse peut déterminer le caractère actif ou non.
Dans les tissus mous, une augmentation de densité est généralement :
- une calcification dans la majorité des cas : dépôts de cristaux (figure 22.11) ;
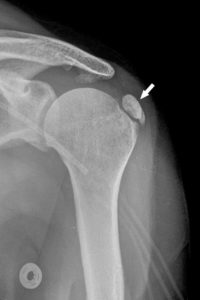
Radiographie de face de l’épaule gauche montrant une grande calcification dans un tendon de la coiffe des rotateurs dans le cadre d’un rhumatisme à cristaux de phosphate de calcium basique (PCB).
- un corps étranger.
Diminution de la densité radiologique
Une diminution de la densité radiologique d’un os est de deux types :
- soit focale : il s’agit d’une ostéolyse ;
- soit diffuse : il s’agit d’une déminéralisation (figures 22.12 et 22.13).
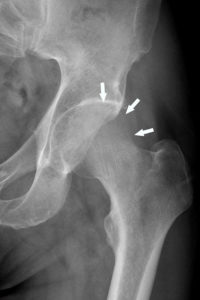
Radiographie de la hanche gauche montrant une déminéralisation de la tête fémorale qui apparaît moins dense que le grand trochanter, avec une perte de visibilité de la corticale supérieure (flèches) dans le cadre d’une algodystrophie.
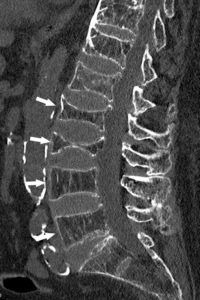
TDM (reconstruction sagittale en fenêtre osseuse) montrant une déminéralisation diffuse des corps vertébraux (flèches) qui apparaissent moins denses que les disques intervertébraux et aplatis, traduisant des tassements vertébraux dans le cadre d’une ostéoporose.
Les ostéolyses sont des zones limitées où la densité osseuse diminue, avec fréquemment une destruction associée de la trame osseuse.
Les principales causes d’ostéolyse sont :
- les tumeurs osseuses primitives ou secondaires (figure 22.14) ;
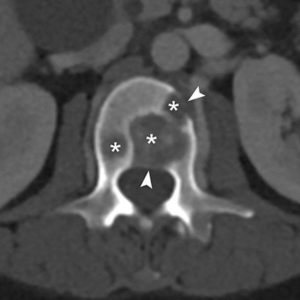
TDM (coupe axiale) passant par L2 montrant des ostéolyses multiples (métastases) (astérisques) dont certaines interrompent la corticale (têtes de flèche).
- les infections osseuses.
La déminéralisation peut être secondaire à une affection générale du tissu osseux comme l’ostéoporose ; elle atteint alors l’ensemble des os du corps.
La déminéralisation peut également rester régionale (un membre, une articulation). Les principales causes sont alors :
- une infection (arthrite septique débutante) ou un rhumatisme inflammatoire chronique (polyarthrite rhumatoïde par exemple) ;
- une immobilisation prolongée ;
- une algodystrophie (voir figure 22.12).
Anomalie de l’os médullaire
L’IRM est très sensible aux modifications de la quantité et de la distribution de l’eau. Tous les processus pathologiques entraînant une inflammation avec augmentation de l’eau extracellulaire vont pouvoir être détectés en IRM. Cette inflammation produit une modification de signal non spécifique dans l’os médullaire se traduisant par un hyposignal en T1 et un hypersignal en T2 (figure 22.15). Il faut noter qu’une infiltration tumorale, quelle que soit la composante inflammatoire associée, va entraîner le même type de modifications.
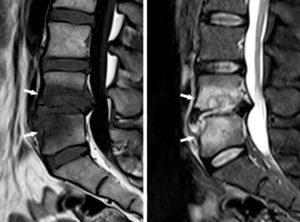
Spondylodiscite infectieuse en IRM.
Coupes IRM (plan sagittal) (T1 à gauche, T2 à droite) montrant un œdème vertébral en hyposignal T1 et hypersignal T2 (flèches).
La scintigraphie osseuse (figure 22.16) et la TEP-TDM sont également en mesure d’identifier des processus pathologiques intramédullaires à des phases très précoces, avant qu’ils ne deviennent visibles en radiographie ou en TDM.
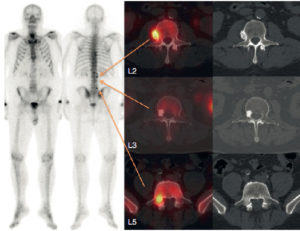
Scintigraphie et tomoscintigraphie osseuses chez un patient de 63 ans aux antécédents d’adénocarcinome prostatique en rechute biologique.
Le balayage corps entier (images planaires, à gauche) retrouve de multiples hyperfixations vertébrales. La tomoscintigraphie (à droite, coupes axiales fusionnées avec la coupe TDM) permet d’identifier une hyperfixation intense bénigne en regard d’un processus ostéophytique en L2 (arthrose), une absence d’hyperfixation en regard d’une lésion condensante non métastatique du corps vertébral de L3 (îlot condensant bénin), et une hyperfixation intense du pédicule droit de L5 correspondant à une métastase débutante.
Essentiel à retenir
- Les radiographies sont l’examen d’imagerie de première intention dans l’exploration des atteintes de l’appareil locomoteur. Elles permettent l’analyse rapide de l’ensemble d’un os ou d’une articulation, mais sont peu sensibles pour l’exploration de l’os médullaire et des tissus non calcifiés (tendons, ligaments, cartilage, muscles).
- La TDM a la même séméiologie que les radiographies. Elle est plus sensible et évite les superpositions, mais est plus irradiante et nécessite la revue de toutes les images pour avoir une analyse complète.
- L’IRM est l’examen de référence pour l’analyse des tissus non calcifiés et de l’os médullaire. Les anomalies apparaissent en IRM le plus souvent en hyposignal T1 et hypersignal T2, témoignant d’un œdème.
- L’échographie est un examen rapide et non irradiant, très performant pour la recherche d’un épanchement articulaire et l’étude des tissus non calcifiés superficiels.
- La scintigraphie osseuse est une imagerie fonctionnelle permettant une analyse « corps entier » pour une irradiation relativement limitée. Elle est très sensible mais assez peu spécifique ; sa spécificité est améliorée par l’acquisition hybride tomoscintigraphique.
 |
Chapitre suivant |
 |
Retour au sommaire |
